Prostaatkanker
Wat is prostaatkanker?
Het is een kwaadaardige groei van de prostaatklier (prostaat). De meest voorkomende plaats van herkomst zijn de slijmvliesmembraancellen (epitheel), die de kanalen bekleden. Over het algemeen is prostaatkanker de meest voorkomende tumor en de op een na meest voorkomende oorzaak van aan kanker gerelateerde sterfte bij mannen. De kans op het ontwikkelen van prostaatkanker neemt toe met de leeftijd. Voorkomen vóór de leeftijd van 40 is zeldzaam.
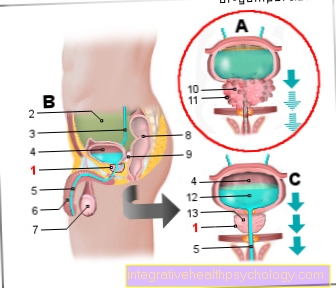
Prostaatkanker (prostaatkanker, PCa)
Kanker van de prostaat
(Kwaadaardige tumorziekte)
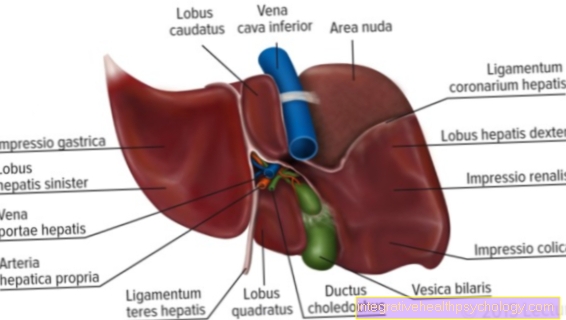
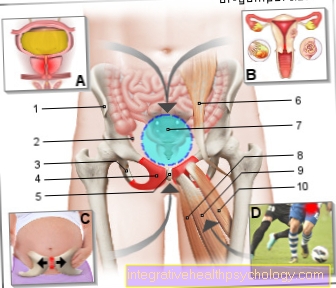
- Prostaatklier - prostaat
- Peritoneale holte -
Cavitas peritonealis - Urineleider - Urineleider
- Urineblaas - Vesica urinaria
- Mannelijke urethra -
Urethra masculina - Mannelijk lid - penis
- Testikels - Testis
- Rectum - Rectum
- Cystische klier (zaadblaasje) -
Glandula vesiculosa - Nodulair tumorweefsel
- Kwaadaardige tumor
- Urine (urine) - Urina
- Klierweefsel van de prostaat
Een overzicht van alle Dr-Gumpert-afbeeldingen vindt u op: medische illustraties
Welke vormen onderscheidt u?
Er moet onderscheid worden gemaakt tussen de volgende vormen:
- Klinisch manifest prostaatcarcinoom: hier kan de tumor worden gediagnosticeerd met de mogelijkheden van klinisch onderzoek, vooral rectale palpatie.
- Incidentele prostaatkanker: het wordt bij toeval aangetroffen in een weefselmonster dat is genomen tijdens de behandeling van goedaardige prostaatvergroting (goedaardige prostaathyperplasie; BPH).
- Latente prostaatkanker: meer dan 40% van de 50-plussers en 60% van de 80-plussers heeft prostaatkanker, maar sterft aan andere aandoeningen zonder dat de prostaat hen ooit problemen bezorgt.
- Occulte prostaatkanker: er zijn geen abnormale bevindingen. De tumor is alleen merkbaar door zijn dochtertumoren (metastasen).
Symptomen
Zoals hierboven vermeld, zijn symptomen in de vroege stadia zeer zeldzaam. De reden hiervoor ligt in de locatie van de tumor. De meeste carcinomen ontstaan in de zogenaamde perifere zone van de prostaat, die relatief ver van de urethra verwijderd is. Goedaardige prostaatvergrotingen daarentegen, bevinden zich meestal in de directe omgeving van de urethra. Symptomen zoals urineretentie treden dus in het begin op bij goedaardige prostaatvergroting, bij prostaatkanker echter meer in het eindstadium.
Het carcinoom wordt gewoonlijk gediagnosticeerd als onderdeel van de preventieve medische controle of als een incidentele bevinding tijdens het histologische onderzoek, b.v. gedetecteerd als gevolg van goedaardige prostaatvergroting.
In het late stadium kunnen de volgende symptomen optreden:
- Incontinentie (= onvermogen om urine of ontlasting tegen te houden) door betrokkenheid van de cirkelspier van de urethra en vernauwing van het rectum
- Urineretentie door de vergroting van het prostaatvolume, waardoor de urethra smaller wordt.
- Urinestasis nieren als een complicatie van urineretentie (het nierbekken zet uit en uiteindelijk treedt nierfalen op)
- Erectiestoornissen (= geen erectie kunnen krijgen) door aantasting van de bloedvaten die hiervoor nodig zijn
- Pijn in de botten (vaak lumboischialgie-achtig) als een indicatie van secundaire tumoren (metastasen) b.v. in de lumbale wervelkolom
- Algemene symptomen van een tumorziekte: ongewenst gewichtsverlies, nachtelijk zweten, koorts
Lees meer over symptomen van prostaatkanker.
Wat is de typische leeftijd voor prostaatkanker?
Het ouder worden is een risicofactor voor prostaatkanker, daarom neemt de kans op de ziekte toe met het ouder worden. De mediane aanvangsleeftijd voor prostaatkanker is 70 jaar.
De meeste mannen krijgen in de loop van hun leven prostaatkanker, maar vaak wordt de ziekte niet symptomatisch en sterven de getroffenen door andere oorzaken. De prostaatkanker wordt dan pas achteraf vastgesteld. In de leeftijdsgroep ouder dan 80 is de incidentie van prostaatkanker bijvoorbeeld ongeveer 60%.
De jaarlijkse controle wordt echter aangeraden vanaf 45 jaar en wordt vergoed door de wettelijke ziektekostenverzekering.
Hoe verloopt het proces?
Over het beloop van prostaatkanker kan geen algemene uitspraak worden gedaan, aangezien dit erg individueel is.
Naast de beginfase hangt het beloop vooral af van de therapie en de algemene toestand van de patiënt.
Onder de kankers die tot overlijden leiden bij mannen, stond prostaatkanker in 2014 met 11,4% op de tweede plaats na longkanker (24,4%) en mag daarom niet worden onderschat. Het is echter een relatief langzaam groeiende tumor en door de preventieve medische onderzoeken worden in de vroege stadia steeds meer carcinomen opgespoord.
Hoe behandel je prostaatkanker?
Er zijn verschillende manieren om prostaatkanker te behandelen. Drie factoren leiden tot een beslissing:
- Tumor stadium
- Leeftijd
- Algemene staat
Specifieke behandelingsmaatregelen voor lokaal beperkte tumoren zonder metastasen zijn chirurgische verwijdering van de prostaat (radicale prostatovesiculectomie) en / of bestraling (radiotherapie).
Hormoonbehandeling kan bestraling aanvullen of onafhankelijk worden gebruikt voor tumoren die al zijn uitgezaaid.
Als er metastasen op afstand aanwezig zijn, kan hormoontherapie of gecombineerde hormoonchemotherapie ook worden gestart.
Naast deze methoden heeft u altijd de mogelijkheid om uzelf af te wachten. Aangezien prostaatcarcinoom een relatief langzaam groeiende tumor is, kan aanvankelijk een bevinding met een laag risico worden waargenomen met afwachten ("active surveillance"). Er is dus geen onmiddellijke behandeling nodig, waardoor de bijwerkingen van de therapiemogelijkheden worden vermeden. Het risico bestaat echter dat de therapie niet op tijd wordt gestart.
Een ander concept is het gecontroleerd wachten ("waakzaam wachten"). Dit wordt voornamelijk toegepast bij oudere patiënten bij wie het carcinoom niet leidt tot een significante vermindering van de levensverwachting (tumoronafhankelijke levensverwachting <10 jaar). Het wordt ook gebruikt in de palliatieve geneeskunde wanneer genezing onmogelijk is.
Lees meer over de
- Behandeling van prostaatkanker
- Therapie van prostaatkanker
OP
Chirurgische verwijdering van de prostaat (radicale prostatectomie) is, naast bestraling, de optimale procedure voor niet-uitgezaaide tumoren.
Naast de prostaat worden de aangrenzende zaadblaasjes en bekkenlymfeklieren verwijderd en worden de zaadleider doorgesneden. De patiënt moet zich er daarom van bewust zijn dat hij na deze operatie steriel zal zijn.
Bovendien herbergt de operatiekamer risico's.
Bovenal is er sprake van stressincontinentie, d.w.z. onvrijwillig urineverlies tijdens inspanning. De oorzaak zijn beschadigde bekkenbodemspieren. De mate van ernst wordt bepaald op basis van de intensiteit van de training. De eerste keer na de ingreep is incontinentie normaal en meestal ongecompliceerd. Als het echter aanhoudt, moet u medicatie, chirurgie of conservatief behandelen met bekkenbodemtraining.
Erectiestoornissen (= onvermogen om een erectie te krijgen) komen voor in 50-70% van de gevallen. Om redenen die nog niet volledig worden begrepen, kunnen veranderingen in de anatomie van het bekken veroorzaakt door chirurgie of bestraling hiertoe leiden. Aangenomen wordt dat erectiestoornissen het gevolg zijn van het beïnvloeden van de neurovasculaire bundels die de prostaat voeden.
Bestraling
De bestraling is gelijk aan de OP als optimale therapie.
De patiënt wordt meestal poliklinisch gedurende enkele weken dagelijks bestraald. De procedure duurt slechts enkele minuten en is pijnloos. Dan kan de patiënt naar huis.
Er wordt onderscheid gemaakt tussen percutane bestraling (van buitenaf) en zogenaamde brachytherapie (van binnenuit).
Dankzij de nieuwste technologieën wordt de bestraling selectief uitgevoerd met de bedoeling zo min mogelijk omliggend weefsel te vernietigen. Dit kan echter niet helemaal worden vermeden.
Bijwerkingen kunnen daarom brandwonden, roodheid en ontsteking van de huid zijn. Op de lange termijn kunnen incontinentie, impotentie en diarree het gevolg zijn van schade aan omliggende structuren.
Lees meer over de voor- en nadelen en de exacte procedure van bestraling voor prostaatkanker.
chemotherapie
Chemotherapie is vooral aangewezen in een vergevorderd stadium van de ziekte, wanneer de tumor al uitgezaaid is naar andere organen. Met lokale chirurgie of bestraling valt hier niet veel te bereiken.
De patiënt moet zich er echter van bewust zijn dat chemotherapie alleen dient om de levensduur te verlengen; het kan de patiënt niet genezen. Daarnaast legt deze therapie een enorme belasting op het lichaam en is daardoor niet voor iedere patiënt geschikt.
Chemotherapie wordt in verschillende cycli uitgevoerd. Het infuus duurt ongeveer een uur, waarna de patiënt naar huis kan.
Het doel van chemotherapie is om snel delende cellen, waaronder tumorcellen, te vernietigen. Andere snel delende cellen zijn b.v. de cellen van de bekleding van het spijsverteringskanaal, haarwortelcellen en bloedvormende cellen in het beenmerg. Dit kan leiden tot braken, misselijkheid, haaruitval, vatbaarheid voor infectie of bloedarmoede. De patiënt wordt daarom nauwlettend gevolgd en behandeld
Hormoontherapie
Bij hormoontherapie wordt gebruik gemaakt van de testosteronafhankelijkheid van prostaatkanker. Androgenen zijn de mannelijke geslachtshormonen die voornamelijk in de teelballen worden aangemaakt en een daarvan is testosteron. Ze zorgen onder meer voor de groei en vermenigvuldiging van prostaatkankercellen.
Hormoontherapie kan in principe zowel curatief (voor genezing) als palliatief (genezing is niet meer mogelijk) worden toegepast. De curatieve benadering werkt echter alleen in combinatie met andere therapieën zoals bestraling. Op zichzelf kan hormoontherapie geen genezing brengen, omdat de tumor na een bepaalde tijd resistent wordt tegen de medicatie en ondanks lage testosteronniveaus blijft groeien.
Er zijn verschillende stoffen die in de spier of onder de huid worden geïnjecteerd als een depotspuit of in tabletvorm worden gegeven. Ondanks verschillende werkingsmechanismen hebben al deze stoffen gemeen dat ze de androgene werking opheffen. Men spreekt dus van chemische castratie.
De bijwerkingen van hormoontherapie kunnen worden samengevat onder het androgeenontwenningssyndroom.Deze omvatten verlies van libido, spierafbraak, vergroting van de borstklier (gynaecomastie), osteoporose, erectiestoornissen of opvliegers.
Lees meer over het proces en de voor- en nadelen van hormoontherapie.
Immunotherapie
Immuuntherapie voor prostaatkanker is het onderwerp van huidige studies. Tot nu toe is het gebruik van immunotherapie vooral bekend uit de behandeling van long- of huidkanker.
Immunotherapieën bij kanker helpen het immuunsysteem kankercellen te herkennen en te vernietigen. Het immuunsysteem is niet alleen in staat om vreemde ziekteverwekkers zoals bacteriën of virussen te bestrijden, maar ook om de gedegenereerde lichaamscellen te elimineren. Dit is echter buitengewoon moeilijk in het geval van kankercellen, omdat ze verschillende camouflagemechanismen hebben ontwikkeld waarmee ze het immuunsysteem kunnen misleiden. Op dit punt is immunotherapie een goede ondersteuning.
Vanwege de overdreven reactie van het immuunsysteem zijn bijwerkingen te verwachten, zoals chronische of acute ontsteking van de darm met diarree, braken, gewichtsverlies of vermoeidheid, ontsteking van de huid en ontsteking van de lever.
Wat zijn de kansen op herstel?
De kansen op herstel variëren afhankelijk van het stadium waarin de tumor zich bevindt. Over het algemeen geldt dat als het om kanker gaat, hoe eerder de tumor wordt ontdekt, hoe groter de kans op herstel is.
Als de tumor door zijn oorspronkelijke orgaan is gebroken en is uitgezaaid naar andere organen, is genezing bijna onmogelijk. Toch is het moeilijk om een uitspraak te doen over de resterende levensduur. Er worden verschillende therapieën gebruikt om kanker onder controle te houden.
Met name bij prostaatkanker moet worden benadrukt dat het een langzaam groeiende tumor is die dankzij regelmatige jaarlijkse preventieve onderzoeken vaak vroegtijdig kan worden ontdekt en daarna volledig genezen.
Daarom is het noodzakelijk om de preventieve medische controle bij te wonen.
Lees meer over de kansen op genezing van prostaatkanker.
Wat is de levensverwachting met prostaatkanker?
De levensverwachting hangt natuurlijk tot op zekere hoogte samen met de kansen op herstel.
Een tumor die vroeg wordt herkend en nog niet is uitgezaaid en dus waarschijnlijk te genezen is, betekent in veel gevallen niet dat de levensverwachting afneemt.
Hoe verder het stadium van de tumor is, hoe slechter de kansen op herstel en dus ook de levensverwachting.
Andere belangrijke factoren die de levensverwachting beïnvloeden zijn:
- Leeftijd (met hogere leeftijd is het lichaam minder resistent)
- Algemene toestand (andere ziekten, voedingsstatus, psyche)
- Levensstijl (weinig lichamelijke activiteit, eenzijdig plantaardig laag dieet, alcoholmisbruik, etc.)
Hoewel prostaatkanker de meest voorkomende vorm van kanker is bij mannen en de tweede belangrijkste doodsoorzaak is, is het een tamelijk langzaam groeiende tumor met een relatief goede prognose. In sommige gevallen blijven de mannen onopgemerkt en sterven ze pas jaren later door andere oorzaken.
Een blik op de gegevens uit 2014 van het Center for Cancer Registry Data van het Robert Koch Institute bevestigt de relatief goede prognose voor prostaatkanker. Daar wordt een relatieve 5-jaarsoverleving van 91% gegeven en een relatieve 10-jaars overlevingskans van 90% van alle prostaatkankerpatiënten. Ter vergelijking: slechts de helft van alle patiënten met mond- en keelkanker overleeft de 5 jaar en slechts iets meer dan een derde overleeft de 10 jaar.
Lees meer over de levensverwachting van prostaatkanker.
Hoe ziet terminale prostaatkanker eruit?
Hoewel prostaatkanker in de vroege stadia vaak geen symptomen veroorzaakt, kan het eindstadium zich manifesteren door uitgesproken symptomen. Dit wordt enerzijds veroorzaakt door de grootte van de tumor en de uitzaaiingen in andere organen.
Vaak veroorzaakt de tumor plasproblemen omdat deze op de urethra drukt. Dit leidt tot een verzwakte of onderbroken urinestraal, een verminderde hoeveelheid urine, moeilijk urineren en een verhoogde drang om te plassen, vooral 's nachts. Urineren kan ook pijnlijk zijn.
Erectiestoornissen kunnen ook een aanwijzing zijn voor een vergevorderde tumor. Deze omvatten erectiestoornissen, erectiele pijn en verminderde ejaculatie.
Uiteindelijk zijn de pijnsymptomen vooral uitgesproken in de eindfase. Metastasen die zich met name in de botten hebben verspreid, veroorzaken ernstige rugpijn, bewegingsstoornissen, enz.
Ongeacht de kanker is het lichaam verzwakt in het eindstadium. De patiënt ervaart gewichtsverlies, koorts en nachtelijk zweten. De belangrijkste taak van de medische professional is om de resterende tijd voor de patiënt zo comfortabel mogelijk te maken. De juiste pijntherapie staat voorop. Naast medicatie kunnen fysiotherapie en ergotherapie ook acupunctuur of zenuwstimulatiemethoden helpen.
Lees meer over hoe prostaatkanker in het eindstadium zich manifesteert.
Wat zijn de oorzaken van prostaatkanker?
De exacte oorsprong is nog onduidelijk.
Prostaatkanker lijkt echter gestimuleerd te moeten worden door mannelijke geslachtshormonen (androgenen). Dit blijkt uit het feit dat de onderdrukking van deze hormonen leidt tot een krimp van de prostaat en in circa 80% van de gevallen ook tot een verkleining van de tumor.
Bovendien wordt ervan uitgegaan dat genetische oorzaken en omgevingsinvloeden zoals voeding, lichaamsbeweging enz. Bijdragen aan de ontwikkeling van prostaatkanker.
Is prostaatkanker erfelijk?
Prostaatkanker is geen erfelijke ziekte in de klassieke zin, maar de laatste bevindingen laten zien dat mannen die prostaatkanker hebben ontwikkeld bij naaste familieleden een verhoogd risico hebben om de ziekte zelf te ontwikkelen.
Als de vader lijdt aan prostaatkanker, verdubbelt het risico; voor een broer met prostaatkanker is het tot drie keer zo hoog als voor mannen zonder erfelijke aanleg.
Elk ...
- meer familieleden zijn ziek,
- en jonger waren ze bij de diagnose
- de tumorgroei was agressiever,
hoe groter het risico voor mannelijke familieleden op het ontwikkelen van prostaatkanker.
Mannen die prostaatkanker hebben bij hun naaste familieleden, moeten daarom vanaf hun 40e het screeningsonderzoek ondergaan.
Prostaatkanker vroege detectie
Helaas veroorzaakt prostaatkanker zelden symptomen in de vroege stadia, omdat het aan de buitenkant van de klier (d.w.z. ver van de urethra) voorkomt en problemen met plassen alleen optreden als de tumor al erg groot is. Aangezien prostaatkanker pas in een vroeg stadium volledig genezen kan worden, is deelname aan vroege opsporingsmaatregelen ("screening") uitermate belangrijk. Deze omvatten de volgende procedures:
- Digitaal rectaal onderzoek: De arts voelt met zijn vinger over de anus op typische afwijkingen van de prostaat. Gewoonlijk is de consistentie van de bal van de duim hetzelfde (elastisch). Een ruwe, harde knoop zou verdacht zijn.
- Transrectale echografie: het is een echografisch onderzoek van de prostaat om het prostaatweefsel te beoordelen. Een ultrasone sonde wordt via de anus in de darm ingebracht. De nabijheid van de prostaat resulteert in een betere beeldkwaliteit dan een onderzoek van de buikhuid.
-
Bepaling van prostaatspecifiek antigeen (PSA) in het bloed. PSA is een eiwit dat in het bloed kan worden opgespoord en wordt aangemaakt door de kliercellen van de prostaat. Een toename kan wijzen op prostaatkanker. Maar er zijn ook andere oorzaken van een verhoging van PSA-waarden.
De jaarlijkse controle wordt aanbevolen voor mannen boven de 45 jaar en de kosten worden gedekt door de zorgverzekeraar. In dit geval voert de arts echter in eerste instantie alleen een gesprek met de patiënt en voert vervolgens het digitale rectale onderzoek uit.
Als de patiënt verdachte observaties doet of de arts veranderingen in de prostaat voelt, wordt een uitgebreide diagnose gesteld, waarvan de kosten ook in dit geval door de zorgverzekering worden gedragen.
Als het vermoeden in deze stap wordt bevestigd, moet een weefselmonster worden genomen voor verdere verduidelijking. Als prostaatkanker in een vroeg stadium wordt vastgesteld, is de kans op genezing groot.
Krijg meer gedetailleerde informatie over de Prostaatkankerscreening en prostaatonderzoek.
Wat is de Gleason-score?
De Gleason-score wordt samen met de PSA-waarde en de TNM-classificatie gebruikt om de prognose voor prostaatkanker te bepalen. Hiervoor wordt een biopsie (weefselverwijdering) microscopisch onderzocht en worden de stadia van de celverandering bepaald.
Om de Gleason-score te bepalen, worden de slechtste en meest voorkomende waarden in het weefselmonster opgeteld. De laagste graad van degeneratie is 1 en de hoogste 5, dus in het ergste geval kan een Gleason-score van 10 optreden.
Een Gleason-score van> 8 is een indicatie van een snel en agressief groeiend carcinoom. Een lage waarde in de Gleason-score suggereert daarentegen een gunstiger prognose.
De Gleason-score kan ook worden gebruikt om een uitspraak te doen over het risico op het krijgen van een terugval (recidief van de tumor):
- laag risico met Gleason-score tot 6
- Gemiddeld risico met Gleason-score van 7
- hoog risico met Gleason-score van 8
In het geval van palliatieve behandeling van prostaatkanker (waakzaam wachten), resulteert een Gleason-score tot 6 in een mortaliteit van minder dan 25%, een Gleason-score van 7 met 50% en een Gleason-score van meer dan 8 met een sterftecijfer hoger dan 75% te verwachten.
Wat is de PSA-waarde?
De PSA-waarde (= prostaatspecifiek antigeen) is een kanker-niet-specifieke waarde voor de prostaat die in het bloed wordt gemeten. Het is een eiwit dat wordt aangemaakt door de prostaat en informatie kan geven over cellulaire veranderingen in de prostaat.
De PSA-waarde wordt onder meer als tumormarker gebruikt. Als onderdeel van de jaarlijkse controle op prostaatkanker wordt de PSA-waarde bepaald bij een afwijkende anamnese of palpatieonderzoek. De resultaten moeten echter met de nodige voorzichtigheid worden beoordeeld, aangezien een verhoogde PSA-waarde (=> 4 ng / ml) niet noodzakelijkerwijs op een tumor wijst. Omgekeerd kan bij een patiënt met prostaatkanker de PSA-waarde binnen het normale bereik liggen.
De PSA-waarde kan ook gemakkelijk worden gemanipuleerd, bijvoorbeeld door mechanische belasting of belasting van het orgaan tot 48 uur voordat het bloed wordt afgenomen. Deze omvatten bijvoorbeeld het palpatieonderzoek bij de uroloog, harde ontlasting en obstipatie, fietsen, geslachtsgemeenschap en vooral ejaculatie. De waarde kan ook worden verhoogd door andere invloeden die de prostaat niet direct beïnvloeden, b.v. naar de sauna gaan of een warm bad nemen voordat een bloedmonster wordt afgenomen.
De PSA-waarde kan indicatief zijn voor een ziekte, maar moet zeker worden aangevuld met andere diagnostiek!
Lees meer over het onderwerp: PSA-niveau bij prostaatkanker
Lees meer over andere oorzaken van een verhoogde PSA-waarde en hoe u deze kunt verlagen.
Diagnose van prostaatkanker
Het belangrijkste voor de diagnose van prostaatkanker zijn de palpatieonderzoeken en de PSA-bepaling in het bloed, die vanaf 45 jaar regelmatig als preventief onderzoek dienen te worden uitgevoerd.
Indien de bovengenoemde onderzoeken aanleiding geven tot een vermoeden, dient weefsel verwijderd te worden in de vorm van een zogenaamde punchbiopsie. Er worden zes tot twaalf monsters genomen uit verschillende delen van de prostaat. De procedure vindt plaats via het rectum en is pijnloos vanwege de snelheid van de procedure. Secundaire bloeding is mogelijk, dus bloedverdunnende medicatie (bijv. Aspirine) dient vooraf in overleg met de behandelende arts te worden gestaakt.
De volgende onderzoeken zijn nodig voor de exacte schatting van de grootte van een mogelijk bestaande tumor:
- digitaal - rectaal onderzoek (palpatie)
- transrectale echografie
- PSA - concentratie in het bloed
Voor verdere therapieplanning kan een CT (computertomografie) of MRI van de prostaat (magnetische resonantietomografie) nodig zijn.
De MRI van de prostaat is de laatste jaren steeds meer in beeld gekomen, omdat speciaal opgeleide radiologen nu goede uitspraken kunnen doen over de locatie en verspreiding van de tumor. Monsters kunnen nu ook onder de MRI van de prostaat worden genomen.
Lees er meer over MRI van de prostaat.
Om secundaire tumoren (metastasen) te ontdekken, is een scintigrafie van het skelet nodig, aangezien daar meestal de eerste metastasen op afstand worden aangetroffen (vooral in de bekkenbeenderen en de lumbale wervelkolom).
Leer meer over Metastasen bij prostaatkanker.
Als de PSA-waarde lager is dan 10 ng / ml, zijn metastasen zeer onwaarschijnlijk en mag daarom geen skeletscintigrafie worden uitgevoerd.
Bij het daaropvolgende microscopisch onderzoek van het verwijderde weefsel kan de patholoog aan de hand van bestaande tabellen de mate van maligniteit (mate van maligniteit) bepalen (Gleason-score, classificatie volgens Dhom).
Hier is het hoofdartikel Prostaatbiopsie.
TNM-classificatie
De TNM-classificatie beschrijft prostaatkanker in termen van de lokale tumor zelf (primaire tumor), afgekort met (T), evenals de aanwezigheid van lymfekliermetastasen (N) of metastasen op afstand (M). De hier bepaalde ziektestadia hebben een directe invloed op de therapieplanning en de prognose voor de patiënt (genezings- / overlevingskans)
- T1: incidenteel carcinoom (niet voelbaar of zichtbaar), d. H. bij toeval ontdekt tijdens een biopsie
- T1a - <5% van het weefsel verwijderd als onderdeel van een prostaatschrapen bij BPH (goedaardige prostaatvergroting)
- T1b -> 5% van het verwijderde weefsel als onderdeel van het schrapen van de prostaat bij BPH (goedaardige prostaatvergroting)
- T1c - grotere tumor gedetecteerd door stambiopsie (bijv. Met verhoogde PSA)
- T2: tumor beperkt tot prostaat
- T2a - minder dan de helft van een lob betrokken
- T2b - meer dan de helft van een kwab aangetast
- T2c - Beide prostaatlobben zijn betrokken
- T3: tumor overschrijdt de prostaat
- T3a - prostaatcapsule is overschreden
- T3b - tumor beïnvloedt de zaadblaasjes
- T4: tumor tast naburige organen aan (blaashals, sluitspier, rectum, enz.)
- N + / N-: Betrokkenheid van lymfeklieren in het bekken ja / nee
- M0 / 1: Metastasen op afstand nee / ja
Lezen, Welke Het stadia van prostaatkanker geeft.