Epidurale anesthesie
Definitie van epidurale anesthesie
Epidurale anesthesie (PDA) is een van de regionale anesthesieën en wordt gebruikt om pijn in bepaalde delen van het lichaam te verlichten. Dit wordt voornamelijk gebruikt wanneer een operatie in dit deel van het lichaam moet worden uitgevoerd. Daarnaast kan epidurale anesthesie worden gebruikt om de eerste dagen na een operatie pijnvrij te zijn.

De term epidurale anesthesie is afgeleid van het Grieks. De woorden "Peri" = "naast, rond" en "dura" = "hard" verwijzen naar het anatomische gebied waarop het medicijn zou moeten werken: dit wordt gedaan met een naald of een dunne buis in de kamer rond de harde Ruggenmerg huid rond geïnjecteerd.
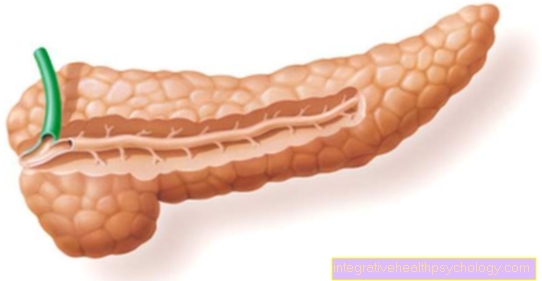
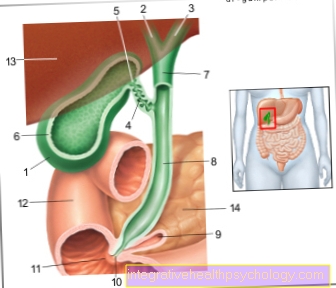
Deze ruimte wordt de epidurale ruimte genoemd en bevindt zich dicht bij de wervelkolom.
Het gebied waarin het pijngevoel wordt uitgeschakeld, is afhankelijk van het anatomische punctiepunt op de rug: om het pijngevoel in het gebied van de bovenbuik te elimineren, een injectie ter hoogte van de (bovenste) thoracale wervelkolom en voor anesthesie van de benen een injectie in het gebied van de ( lagere) lumbale wervelkolom nodig.
Hoe pijnlijk is epidurale anesthesie?
Bij epidurale of epidurale anesthesie wordt een injectie gemaakt met een fijne naald voor lokale anesthesie. Dit is meestal het meest pijnlijke deel van de procedure. De plaatselijke verdoving wordt verspreid in het te prikken gebied en ook in de diepere lagen.
Na een korte inwerktijd en overleg met de patiënt vindt de eigenlijke punctie plaats om het te opereren gebied te verdoven. Bij deze punctie zou de patiënt dan "slechts" een gevoel van druk moeten voelen en geen pijn meer.
In het geval van moeilijke anatomische botaandoeningen in het gebied van de wervelkolom, kunnen verschillende pogingen nodig zijn om het gewenste gebied te bereiken. Dit gebeurt echter alleen onder adequate lokale anesthesie. Als de injectienaald de benige wervellichamen raakt tijdens de punctie, kan dit een korte pijn veroorzaken. Het doel is om het verdovingsmiddel rechtstreeks af te leveren in het gebied rond de spinale zenuwwortels. Aangezien deze ook kort door de naald kunnen worden aangeraakt, kan er een "elektrisch gevoel" of een "tintelend gevoel" zijn in het gebied dat door deze wortel wordt geleverd.
Korte spiertrekkingen zijn ook mogelijk. Deze procedure is een zeer veilige standaardprocedure bij anesthesie. Desalniettemin zal de verantwoordelijke anesthesist het proces en de mogelijke complicaties voor elke patiënt grondig uitleggen.
Toepassingsgebieden
Bij hernia wordt epidurale anesthesie gebruikt als mogelijke pijntherapie. Het moet altijd worden overwogen voor een operatie!
In tegenstelling tot pijnstillende tabletten werkt epidurale anesthesie alleen plaatselijk op de aangetaste zenuwwortels en belast ze niet de hele lichaamscirculatie. Tijdens de werkingsduur kunnen pijngerelateerde krampen in de spieren en bloedvaten worden vrijgegeven. Dit resulteert vaak in de pijn van een hernia!
Onder bepaalde omstandigheden kan zelfs een langdurige toepassing van epidurale anesthesie worden overwogen. Om dit te doen, verbindt de arts een katheter in de epidurale ruimte met een medicijnpomp, geïmplanteerd onder de huid. Op deze manier kunnen gerichte, op behoeften gebaseerde doses van het medicijn worden toegediend.
De epidurale anesthesie heeft ook de voorkeur in de orthopedie en gynaecologie. Maar urologische ingrepen kunnen ook worden uitgevoerd met epidurale anesthesie (PDA).
Vooral bij ernstig zieke of oude patiënten kan epidurale anesthesie een nuttig alternatief zijn. In tegenstelling tot een conventionele algehele anesthesie wordt niet de hele bloedsomloop belast, maar alleen de gewenste zenuwwortels.
Typische anesthetische complicaties zoals Ademhalingsstilstand komt beduidend minder vaak voor. Sommige patiënten zijn ook erg bang voor algehele anesthesie en het daarmee gepaard gaande controleverlies.
Veel uitgevoerde handelingen met een PDA zijn voornamelijk:
- Gebruik van kunstmatige kniegewrichten (=> knieprothese)
- Gebruik van kunstheupgewrichten (=> heupprothese)
- Operaties aan de longen
- Operaties in de buik, lever, pancreas, slokdarm en nog veel meer.
- Keizersnede (Keizersnede) en natuurlijke geboorte
Epidurale anesthesie voor een hernia
In principe is het mogelijk om epidurale of epidurale anesthesie uit te voeren, zelfs bij hernia. Dit wordt aangeboden door speciale praktijken (bijv. Specialisten in neurochirurgie) of ziekenhuizen, sommige ook op poliklinische basis.
Het doel is om pijnstillers en, indien nodig, cortison direct in het gebied te injecteren waar de beschadigde tussenwervelschijf op de zenuwen drukt die uit het wervelkanaal komen. Dit verlicht de pijn en wanneer cortison wordt toegevoegd, wordt ook de ontstekingsreactie geremd.
Dit lost echter de oorzaak niet op, namelijk de compressie (druk) van de beschadigde tussenwervelschijf op de zenuwen. Patiënten moeten bij een hernia beslist advies inwinnen bij hun huisarts en indien nodig bij een specialist in orthopedie, neurochirurgie of wervelkolomchirurgie over de verschillende behandelingsmogelijkheden.
Heeft u een hernia? - Zoek dat dan uit Gevolgen van een hernia
Epidurale anesthesie voor een keizersnedeIn het geval van een keizersnede (keizersnede) verdient spinale anesthesie meestal de voorkeur, omdat dit een snellere werking biedt.
Epidurale of epidurale anesthesie is echter ook een van de gevestigde standaardprocedures die vaak in de verloskunde worden gebruikt. Epidurale anesthesie is voordelig als er al een epiduraal gelegen katheter (PDK) is ingebracht voor of tijdens verloskundige pijntherapie. Er kan dan tijdig een voldoende dosering worden bereikt, zodat de epidurale anesthesie kan worden gebruikt voor de geplande keizersnede.
Staat u op het punt een keizersnede te ondergaan? - Dan zijn de volgende artikelen wellicht interessant voor u:
- Spinale anesthesie tijdens een keizersnede
- Keizersnede op aanvraag
- Pijn na een keizersnede
uitvoering
De epidurale anesthesie wordt uitgevoerd onder steriele omstandigheden. Dit betekent dat de arts een chirurgische handdesinfectie en alle materialen die in contact komen met het lichaam van de patiënt (vooral de naald) moeten steriel zijn - dat wil zeggen gegarandeerd zonder de opbouw van ziekteverwekkers. Bovendien wordt het gebied rond de prikplaats afgedekt met een steriele doek die een gaatje vrijlaat op de prikplaats.
Aan het begin van de epidurale anesthesie palpeert de arts twee processus spinosus van de wervelkolom op de rug van de zittende patiënt - op welke hoogte van de wervelkolom dit gebeurt, hangt af van de hoogte waarop de procedure later plaatsvindt. Bij een operatie in de bovenbuik worden bijvoorbeeld de processus spinosus van de onderste thoracale wervelkolom gepalpeerd. Nadat de op deze manier gevonden prikplaats opnieuw is gedesinfecteerd, wordt tussen de twee processus spinosus eerst een lokaal anestheticum onder de huid geïnjecteerd. Vervolgens wordt op dezelfde plaats een zogenaamde Tuohy-naald in de zogenaamde epidurale ruimte ingebracht door de verschillende huidlagen en delen van het ligamenteuze apparaat van de wervelkolom - vandaar de naam epidurale anesthesie.
De epidurale ruimte is een ruimte die rijk is aan vetweefsel en bloedvaten die het ruggenmerg en zijn beschermende laag, de hersenvliezen, omgeeft. Om de juiste penetratiediepte te bepalen, plaatst de arts vóór het inbrengen van de naald een injectiespuit met vloeistof op de naald en oefent hij tijdens het inbrengen lichte druk uit op de injectiespuit. Zodra de weerstand merkbaar afneemt, weet de arts dat hij de nodige huid- en ligamentlagen heeft doorboord en dat de punt van de naald zich nu in de epidurale ruimte bevindt. Een plaatselijke verdoving zoals Bupivacaine kan in de epidurale ruimte worden geïnjecteerd. Dit verspreidt zich naar boven en naar beneden in de epidurale ruimte en ontwikkelt zijn verdovende effect na een periode van ongeveer 20-30 minuten in de overeenkomstige delen van het lichaam.
De Tuohy-naald kan vervolgens worden verwijderd en de prikplaats kan worden voorzien van pleisters, waarmee de epidurale anesthesie wordt beëindigd. Als alternatief is er echter ook de mogelijkheid om een kleine plastic buis door de holle binnenkant van de naald in de epidurale ruimte te duwen.
Deze zogenaamde catheter kan dagen op de patiënt blijven zitten en biedt zo de mogelijkheid tot langdurige pijnremming door middel van epidurale anesthesie. Een pompje dat is aangesloten op de katheter zorgt ervoor dat de medicatie gelijkmatig wordt toegevoerd. Onder bepaalde omstandigheden kan de patiënt zelfs geïnstrueerd worden om de pomp zelf te bedienen, zodat hij de dosis van de toegediende medicatie kan variëren afhankelijk van de huidige pijnintensiteit, wat met name dient om de mobiliteit van de patiënt vroegtijdig te herstellen en zo de ontwikkeling van gewrichtsstijfheid en soortgelijke complicaties tegengaat. kan.

De epidurale anesthesie wordt meestal kort voor de operatie uitgevoerd. Dit gebeurt in direct verband met verdere voorbereidingen voor de operatie door het anesthesieteam, b.v. het aanbrengen van het ECG en het monitoren van het zuurstofniveau in het bloed.
Opioïden voor epidurale anesthesie
De epidurale of epidurale anesthesie wordt meestal niet uitgevoerd als een eenmalige procedure (slechts een enkele injectie). Veel vaker wordt na de punctie een dunne plastic katheter geplaatst en gefixeerd, die ook kan worden gebruikt om na de operatie medicatie toe te dienen.
Op deze manier kunnen patiënten de mogelijkheid hebben om wat bekend staat als patiëntgecontroleerde epidurale anesthesie (PCEA) te krijgen. Dit is een "pijnpomp" waarin de individuele doses, de totale dosis en de blokkeertijden worden gespecificeerd. De patiënt kan zichzelf indien nodig opnieuw doseren.
Over het algemeen worden opioïden (sterke pijnstillers) vaak toegevoegd aan de plaatselijke verdoving (plaatselijke verdoving). Dit bespaart lokale anesthetica. Dit betekent dat de bewegingsvrijheid minder of helemaal niet beperkt is. Zo kan de patiënt dan veilig lopen. Alle patiënten met een aangehechte PDK (epidurale katheter) of tijdens en na epidurale anesthesie mogen echter alleen opstaan na overleg met een arts en / of verpleegkundig personeel.
Wanneer moet epidurale anesthesie niet worden uitgevoerd?
De onderstaande lijst bevat contra-indicaties voor het gebruik van epidurale anesthesie (PDA). In individuele gevallen is het echter altijd nodig om met de anesthesioloog te overleggen in hoeverre er zorgen zijn over het uitvoeren van een PDA. De PDA mag niet worden gebruikt met:
- Bloedstollingsstoornissen
- Infecties / huidaandoeningen in het gebied van de injectieplaats
- Ernstige hart- en vaatziekten
- Bloedarmoede (zogenaamde hypovolemie)
- Verhoging van intracraniale druk
Lees meer over het onderwerp: Xarelto®
Zijn er alternatieven voor epidurale anesthesie?
De epidurale anesthesie is in uitvoering en effect van Spinale anesthesie nauw verwant. Bij alle ingrepen onder de ribbenboog kan de epidurale anesthesie gemakkelijk worden vervangen door een spinale anesthesie. Ook met de Pijn therapie Spinale anesthesie wordt toegepast in de dagen na de operatie. Hier is het risico op hersenvochtverlies en -infecties echter groter bij continue toediening van geneesmiddelen, daarom verdient de PDA (epidurale anesthesie) de voorkeur.
Tenzij er specifieke contra-indicaties zijn, kunnen alle operaties die onder epidurale anesthesie kunnen worden uitgevoerd, ook worden uitgevoerd in algemene verdoving maken.
Wat is het verschil met spinale anesthesie?
Beide procedures behoren tot de regionale anesthesieprocedures dicht bij het ruggenmerg en kunnen "alleen" als partiële anesthesie of in combinatie met algemene anesthesie / algemene anesthesie worden gebruikt.
Het belangrijkste verschil tussen epidurale of epidurale anesthesie (PDA) en spinale anesthesie is de prikplaats (de prikplaats). Bij spinale anesthesie moet de punctie worden uitgevoerd in het gebied van de onderste lumbale wervelkolom tussen twee wervels. Dit is nodig omdat het compacte ruggenmerg zich uitstrekt tot in de overgang tussen de eerste en tweede lendenwervel. Om deze niet te beschadigen, wordt de injectie uitgevoerd tussen de derde en vierde of vierde en vijfde lendenwervel.
In dit gebied is er geen compact ruggenmerg meer, alleen de wortels van de ruggenmergzenuwen. Deze draadachtige structuren worden rondgespoeld door het zogenaamde cerebrospinale vocht (hersenwater / zenuwwater). Bij het injecteren in dit gebied (spinale anesthesie), raken deze zenuwwortels niet gewond omdat ze bewegen in het zenuwwater en niet gewond raken door de naald, aangezien ze tijdens de punctie achteruitgaan als gevolg van de veranderde drukomstandigheden.
In het geval van epidurale of epidurale anesthesie wordt de injectienaald echter "slechts" naar voren geschoven tussen de twee vellen van de harde hersenvliezen in het gebied van de wervelkolom. Dit betekent dat de verdoving direct ter hoogte van het te verdoven gebied kan worden ingespoten. Bij epidurale anesthesie wordt, in tegenstelling tot spinale anesthesie, vaak een kleine katheter ingebracht en gefixeerd. Medicijnen voor pijnstilling kunnen ook na de operatie worden gegeven.
geboorte

Een belangrijk toepassingsgebied voor epidurale anesthesie is geboorte dar - zowel natuurlijke geboorte als geboorte door Keizersnede. De prikplaats wordt gekozen in het onderste gebied van de lendenwervel, d.w.z. ongeveer op het niveau waarop slanke mensen de bovenrand van hun bekkenbeenderen kunnen voelen. Een epidurale anesthesie wordt pas toegepast als het geboorteproces duidelijk is begonnen.
In principe wordt aanbevolen dat zwangere vrouwen, indien mogelijk, bevallen zonder epidurale anesthesie. Indien de vrouw echter uitdrukkelijk een epidurale anesthesie wenst, zal deze altijd worden uitgevoerd. De plaatselijke verdoving wordt meestal zo gedoseerd dat een merkbare, maar niet volledige pijnvermindering wordt bereikt. Dit heeft als voordeel dat de Arbeid is niet volledig verlamd, wat het geboorteproces zou bemoeilijken en verlengen.
De voordelen van epidurale anesthesie tijdens de bevalling zijn niet alleen de effectieve pijnremming, maar ook het feit dat de moeder getuige is van de bevalling tijdens de keizersnede, in tegenstelling tot de algemene verdoving. Epidurale anesthesie is ook nuttig als een keizersnede of het gebruik van een zuignap of een tang nodig zou zijn tijdens het geboorteproces, omdat hier direct mee kan worden begonnen vanwege de anesthesie die al heeft plaatsgevonden.
Complicaties
Daling van de bloeddruk:
Een mogelijke complicatie van epidurale anesthesie is een daling van de bloeddruk, omdat de bloedvaten door plaatselijke verdoving verwijden. Dit kan binnen zijn duizeligheid en uiting geven aan ongemak.
Een daling van de bloeddruk treedt onder andere op omdat normaal gesproken de sympathiek Zenuwvezels zijn verantwoordelijk voor het vernauwen van bloedvaten (vasoconstrictie). Tijdens epidurale anesthesie worden deze zenuwvezels geblokkeerd.
In plaats daarvan overheerst de "tegenstander" van het zenuwstelsel, namelijk de Parasympathisch zenuw stelsel. Hierdoor verwijden de bloedvaten zich (vasodilatatie) en daalt de bloeddruk.
Als bijwerking kan oververhitting en roodheid van de aangetaste huidgebieden worden waargenomen. Om te voorkomen dat de bloeddruk daalt, kan een vloeistoftoevoer via de ader worden geregeld.
Een dergelijke situatie wordt echter gewoonlijk effectief voorkomen door continue bloeddrukmeting en de toediening van een bloedsomloopondersteunend middel. Als de dosis te hoog is en het anticonceptiemiddel te sterk is, kan het nodig zijn dat de arts u een arbeidsopwekkende middelen of - in het geval van volledige anesthesie - moeten zuigklok en tang worden gebruikt.
Hoofdpijn:
Een andere complicatie van epidurale anesthesie is hoofdpijn. Hoofdpijn na epidurale anesthesie ontstaat door de kleinste, ongewenste verwonding aan de harde Ruggenmerg huid (Latijn: dura mater). Kleine bedragen kunnen dus ook Hersenen water (Latijn: Liquor cerebrospinalis) ontsnappen en de sterke, zogenaamde 'Hoofdpijn na een punctie' oorzaak. Vooral jongeren worden getroffen. Tegenwoordig kun je de kans op deze bijwerking verkleinen door speciale, dunne naalden te gebruiken (atraumatische naalden) worden geminimaliseerd. Indien mogelijk moet strikte bedrust in een vlakke rugligging worden gehandhaafd na de epidurale anesthesie.
Beperkte mobiliteit:
Naast de gevoelige zenuwvezels zijn ook de motorische zenuwvezels gedeeltelijk geblokkeerd. In het geval van epidurale anesthesie van de lumbale regio kunt u dat doen Been- of bekkenbodemspieren voor een korte tijd worden geblokkeerd.
Urineretentie:
Door het Parasympathisch zenuw stelselkan urineretentie (urineretentie) in sommige gevallen worden waargenomen. Lijders kunnen hun blaas korte tijd niet legen, ondanks dat deze vol is. Gedeeltelijk, moet slagen voor een Urinale katheter worden gelegd voor opluchting.
Jeuk:
Veel patiënten hebben last van onaangename jeuk op de prikplaats, vooral wanneer naast de plaatselijke verdoving ook opiaten zijn toegediend.
In zeldzame gevallen kan epidurale anesthesie tot levensbedreigende complicaties leiden.
Ondanks de gewoonlijk uitgevoerde preventieve intraveneuze vloeistoftoevoer, bestaat de mogelijkheid van een enorme bloeddrukdaling. In het ergste geval kan een instorting van de bloedsomloop met hartstilstand optreden. Patiënten met vernauwde kransslagaders lopen een bijzonder risico (Acute kransslagader syndroom) of andere hartaandoeningen.
Als het verdovingsmiddel per ongeluk in het bloedsysteem wordt geïnjecteerd, Epileptische aanvallen of allergische reacties worden waargenomen.
Als epidurale anesthesie correct wordt uitgevoerd, is het risico op ruggenmergletsel vrijwel uitgesloten! Is dit Ruggengraat hoe gewond ook, er is altijd een risico op één Paraplegie.
In de regel zorgen Duitse klinieken voor optimale, steriele omstandigheden voor epidurale anesthesie. Als dit niet het geval is, kunnen bacteriën en virussen via de prikplaats in het zenuwstelsel komen en mogelijk levensbedreigend zijn Meningitis (Latijn: meningitis) trigger.
In zeer zeldzame gevallen kan de anesthesioloog per ongeluk het verdovingsmiddel door de harde huid van het ruggenmerg in de wervelkolomruimte injecteren. Zo'n "totale spinale anesthesie" is een levensbedreigende aandoening, die met Ademhalings- en hartstilstand gaat hand in hand. Er moet onmiddellijk een noodmaatregel worden genomen.
Bezorgdheid van aanstaande ouders dat de medicijnen die tijdens epidurale anesthesie worden toegediend, het kind zouden kunnen schaden, zijn tot dusverre noch duidelijk bevestigd noch ondubbelzinnig weggenomen. In hoeverre delen van de actieve ingrediënten die tijdens epidurale anesthesie worden toegediend, in de bloedbaan van het kind terechtkomen en er negatieve effecten zoals een daling van de Hartslag kan veroorzaken blijft onduidelijk. Aan de andere kant kan de spanning in de baarmoederhals, die wordt verminderd door de epidurale anesthesie, in combinatie met de remming van pijn en weeën, als gunstig voor het kind worden beschouwd.
Darmmotiliteit
De term darmmotiliteit verwijst naar het vermogen van de darm om te bewegen. De sympathisch zenuwstelsel heeft een remmende invloed, waardoor de darmmotiliteit wordt verminderd. Dat moedigt daarentegen aan Parasympathisch zenuw stelsel de beweeglijkheid.
Bij epidurale anesthesie worden de sympathische zenuwvezels voornamelijk verdoofd. Dit elimineert het remmende effect op de darm - de beweeglijkheid neemt toe.
Het werkt in principe altijd verhoogde spijsvertering hand in hand. Zo kan epidurale anesthesie worden toegepast op b.v. Patiënten met chronische obstipatie die de spijsvertering stimuleren. Desalniettemin is epidurale anesthesie alleen geen behandelingsoptie voor chronische constipatie of darmverlamming (Latijn: ileus), maar moet de verhoogde darmmotiliteit worden gezien als een mogelijk wenselijke bijwerking.
Om de punctie gemakkelijker te maken, wordt de patiënt gevraagd de rug zo ver mogelijk in zittende positie te buigen; men spreekt vaak van "Cat bult". Als alternatief kan de epidurale anesthesie ook in de laterale positie worden toegepast. Het daaropvolgende gebruik van de spray-desinfectiemiddel op de rug wordt vaak als koud ervaren, maar niet oncomfortabel. Om de juiste prikplaats te vinden, voelt de arts anatomische structuren op de rug, vooral de wervellichamen van de Wervelkolom. Om het inbrengen van de priknaald zo pijnloos mogelijk te maken, is het betreffende huidgebied Plaatselijke verdoving stomverbaasd. De arts duwt vervolgens de priknaald naar voren tot aan de zogenaamde epidurale ruimte. Dit is waar het medicijn, de zogenaamde. Plaatselijke verdoving (Verdovende middelen), wat vrijheid van pijn teweegbrengt. Bovendien een sterke pijnstiller (Opioïde) geïnjecteerd.
Na het verwijderen van de naald zou de epidurale anesthesie in principe korte tijd pijnvrij zijn operatieve interventies gegarandeerd. Men spreekt van de zogenaamde. "Enkel schot". In de regel is het echter raadzaam om het uiteinde van een dunne plastic buis (katheter) in de epidurale ruimte te brengen. Via deze katheter kunnen met een pomp continu lokale anesthetica en opioïden worden toegediend. Het voordeel ten opzichte van de Enkel schot is dat de continue toediening zorgt voor permanente pijnvrijheid, zelfs in de dagen na de operatie.
De hele faciliteit van de Epidurale anesthesie (PDA) duurt meestal niet meer dan tien minuten. In de regel wordt het niet als bijzonder pijnlijk ervaren.
Het begin van de pijnbestrijding begint na een paar minuten.
Let op: epidurale anesthesie
Het gevoel van pijn en het gevoel van temperatuur zijn altijd tegelijkertijd. De arts vraagt de patiënt meerdere keren om aan te geven of hij of zij de prikkel van een koude spuitfles nog kan waarnemen en kan er zo voor zorgen dat de pijnsensatie wordt uitgeschakeld zonder dat er een pijnprikkel moet worden ingesteld. Het eerste teken dat de epidurale anesthesie effectief is, is dat de benen van de patiënt opwarmen.
Naarmate de medicatie vordert, is er een verlies van aanrakings- en drukgevoel en uiteindelijk falen de spieren - in het geval van een PDA voor een knieoperatie zou dit betekenen dat de benen niet langer actief mobiel zijn.
Terwijl met een algemene verdoving de patiënt wordt machinaal beademd en is bewusteloos, deze twee functies worden niet aangetast door epidurale anesthesie. De combinatie van PDA en algemene anesthesie is echter gebruikelijk (zogenaamde. "Gecombineerde anesthesie") en, last but not least, de voorkeur geniet van de patiënt zelf, aangezien hij de gebeurtenissen tijdens de operatie niet bewust wil ervaren. Het voordeel van gecombineerde anesthesie is dat het de bloedsomloop belast Anesthetica kan worden opgeslagen (zie Algemene anesthetische bijwerkingen). Dit is vooral belangrijk voor patiënten met ernstige reeds bestaande aandoeningen van de longen of het hart (bijv. coronaire hartziekte, Hartfalen, Hartaanval, Hartritmestoornissen, COPD, astma).
Wat gebeurt er nadat een epidurale anesthesie is toegepast?
In de dagen na de operatie wordt het PDA-systeem dagelijks gecontroleerd door de anesthesist. Het toegangspunt van de katheter, die bedekt is met een pleister, wordt gecontroleerd op tekenen van infectie en de pomp kan worden bijgevuld met medicatie.
Info: aanpassing van de peridurale katheter
Het doel van de dagelijkse controle is om de pijnstiller in overleg met de patiënt zo hoog te doseren dat er geen pijn is, maar zo laag te doseren dat de spierarbeid (d.w.z. actieve mobiliteit) niet wordt beperkt. Dit is met name van belang bij een operatie in het gebied van de benen om een vroege mobilisatie te kunnen garanderen.
Deze verbinding legt uit wanneer het gevoel keert terug naar het overeenkomstige lichaamsgebied: het doel is om onmiddellijk na de operatie een toestand te bereiken waarin de patiënt druksensaties waarneemt bij het aanraken van het lichaamsgebied, maar geen pijn. Technisch en farmacologisch kan deze toestand meestal binnen een uur worden bereikt - het mag echter niet worden verhuld dat het in de praktijk vaak moeilijk is om deze dunne lijn tussen tastgevoel en pijnvrijheid te bereiken.
Het grote voordeel van iedereen Regionale anesthesieprocedure (Epidurale anesthesie, Spinale anesthesie) Naast een optimale pijntherapie zijn de voordelen die het gevolg zijn van vroege mobilisatie: kortere opnameduur in het ziekenhuis, lager risico op het ontwikkelen van bloedstolsels (trombose, Longembolie) en liggende decubitus (Decubitus) en meer comfort voor de patiënt.
De pompen stellen de patiënt in staat om, naar eigen behoefte, continu medicatie toe te dienen (zogenaamde Basale snelheid) om ook pijnmedicatie toe te dienen via de katheter (zogenaamde Bolus toediening). De hoeveelheid van de bolusdosis en de tijd die tussen twee bolusdoses moet liggen, worden vooraf door de arts op het apparaat ingesteld - dit voorkomt onbedoelde overdosering door de patiënt.
Deze vorm van pijntherapie kan ook worden gebruikt als deze geen verband houdt met de operatie. Hier wordt de katheter ook geplaatst met behulp van de hierboven beschreven methode en kan deze tot enkele maanden op zijn plaats blijven. Toepassingsgebieden zijn b.v. het remmen van weeën of het behandelen van hartpijnAngina pectoris).